A radiografia é um exame fundamental para diagnosticar determinados males. Sua realização ocorre mediante a exposição de determinada região do corpo a uma pequena dose de radiação. Por meio desse procedimento, que faz uso do raio-X, o médico pode visualizar partes internas do corpo do indivíduo.
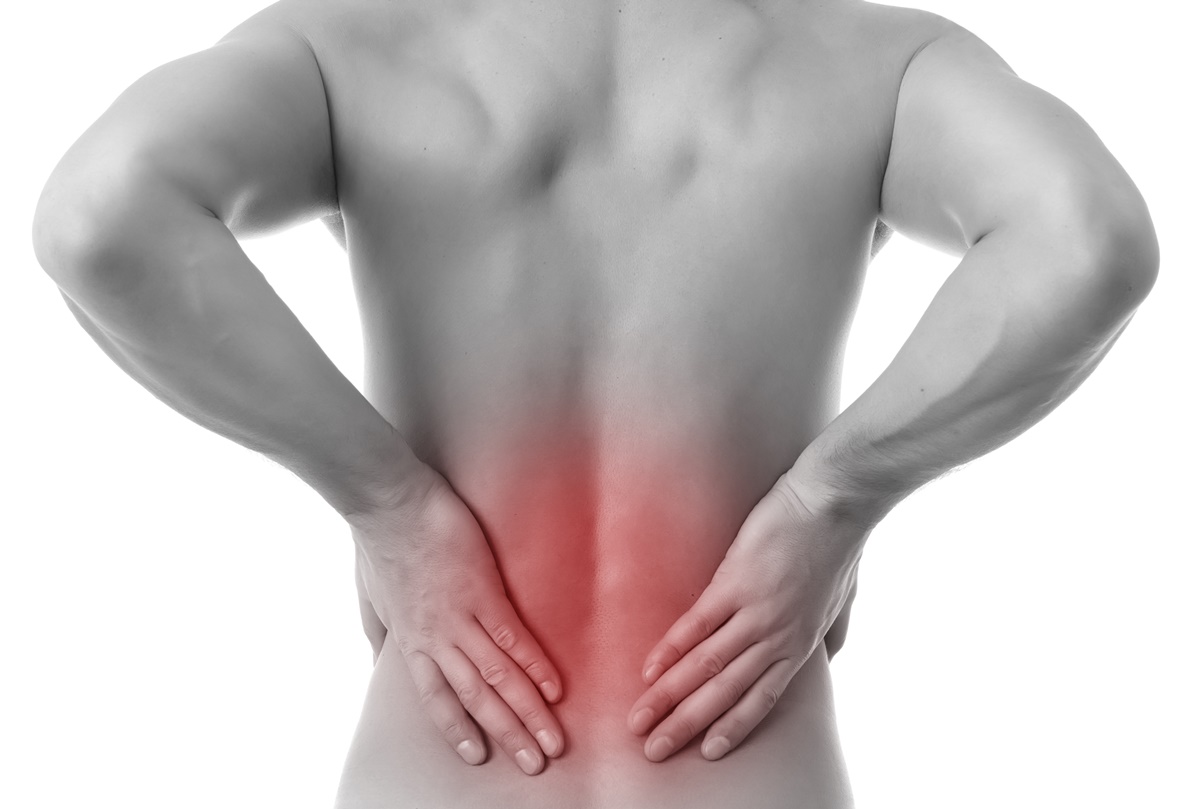
O exame de raio-X da coluna, por exemplo, é hoje em dia muito requisitado para encontrar a razão de dor e desconforto nessa parte do corpo.
O exame de raio-X da coluna
A tecnologia utilizada no exame de radiografia possibilita aos médicos a visualização de regiões internas do corpo, detectando-se eventual fratura, tumor, entre outros males.
A radiografia da coluna possibilita que o médico visualize uma lesão ocasionada por queda ou outro acidente, avalie a progressão de uma enfermidade, como a osteoporose e averigue se um tratamento está demonstrando resultado satisfatório.
A radiografia funciona utilizando quantidade ínfima de radiação para uma adequada visualização da parte interna das costas. Sendo assim, o indivíduo e a máquina são devidamente posicionados de modo que facilite o raio-X focalizar a coluna.
Para a realização do procedimento, o técnico solicita que o indivíduo se deite em diferentes posições. Dependendo do caso, pode ser de bruços, de costas e também de lado. Algumas imagens podem ser registradas com a pessoa estando em pé. Enquanto as imagens são devidamente registradas, é necessário que se prenda a respiração por um breve período.
A radiografia é um procedimento realizado no departamento de radiologia de um hospital ou de clínica especializada em procedimentos de diagnóstico. É um exame indolor, que proporciona imagens rápidas e de boa qualidade.
A importância da radiografia
O raio-X da coluna possibilita que o médico identifique a origem de determinada dor na região lombar e visualize as consequências de uma lesão ou doença. Sendo assim, um exame de raio-X da coluna lombar pode ser solicitado com o intuito de efetuar o diagnóstico de lesões ou possíveis fraturas, defeitos congênitos, causas de dor intensa e ocorrência de tumor.
Além disso, a radiografia permite, também, efetuar o diagnóstico da osteoartrite, doença que atinge as articulações e acarreta desconforto e dificuldade para a locomoção e osteoporose, enfermidade caracterizada por conferir fragilidade aos ossos, ocasionando dor e facilitando a ocorrência de fraturas.
Atualmente, as máquinas de raio-X estão mais modernas e sofisticadas, como no caso da radiografia digital, que permite imagens com alta resolução, facilitando ainda mais o diagnóstico.
Quer saber mais? Estou à disposição para solucionar qualquer dúvida que você possa ter e ficarei muito feliz em responder aos seus comentários sobre este assunto. Leia outros artigos e conheça mais do meu trabalho como ortopedista em São Luís!